眼科
白内障

目には水晶体という、カメラでいうところのレンズに相当する組織があります。もともとは透明な組織ですが、老化などの原因により徐々に水晶体が濁ってきます。この水晶体が濁った状態のことを白内障といいます。
原因としては加齢によるものが最も多いですが、アトピーがあったり、糖尿病があったりすると若年者でも起こります。症状としては目のかすみ、視力低下、まぶしさなどがあります。白内障の治療には点眼薬による薬物療法と、手術療法があります。薬物療法では白内障の進行を遅らせることはできても、視力の改善は得られません。見えにくいなどの症状が強ければ手術を行い、新しい人工レンズ(眼内レンズ)を挿入します。当院では日帰りで白内障手術を行っています。
多焦点眼内レンズについて
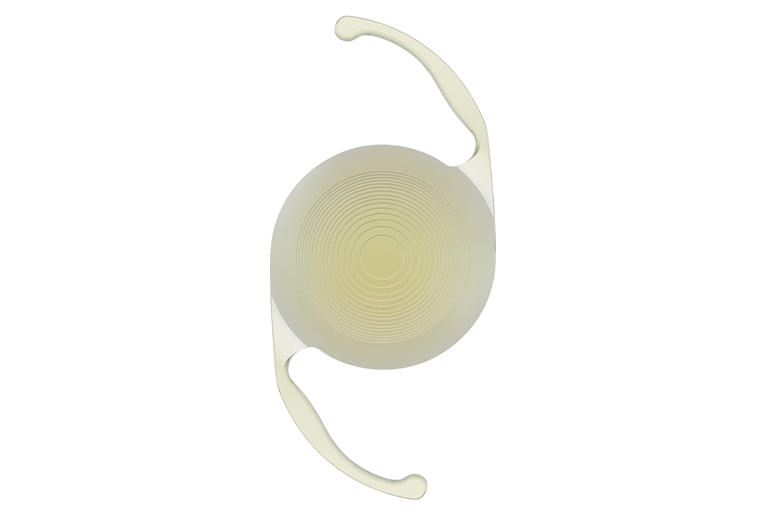
保険診療で使用する眼内レンズは基本的には単焦点眼内レンズとなります。このため、ピントがぴったり合う場所は1ヶ所となり、白内障術後、眼鏡による補正が必要となります。遠方重視で眼内レンズの度数を決定した場合は、近方を見るときには眼鏡が必要となり、近方重視で眼内レンズの度数を決定した場合は、遠方を見るときには眼鏡が必要となります。
眼鏡使用を極力減らす選択肢として、多焦点眼内レンズがあげられます。選定療養(一部自費診療が含まれる治療)となりますが、当院では多焦点眼内レンズを挿入することが可能です。
多焦点眼内レンズを挿入する一番のメリットは、眼鏡がなくても遠くも近くも見えることです。デメリットとしては、特に夜間の光に対する見え方の不具合(ハロー・グレア)が起こりやすいことがあげられます。光がにじんで広がり、光の周りにリング状のもやがかかったように見える現象を「ハロー現象」、光がぎらついたり伸びたりして、まぶしく見える現象を「グレア現象」といいます。単焦点眼内レンズでも生じる可能性はありますが、多焦点眼内レンズのほうが起こりやすい現象になります。ハロー・グレアの現象をよく理解した上で眼内レンズを選択することをおすすめします。
ドライアイ

涙は目にとって、非常に重要な役割をもっています。ごみなどを流したり、目の表面に傷ができないように保護したり、細菌を殺したり、角膜に栄養を与えたり、と多くの役割があります。しかし涙は、成分の変化により蒸発しやすい涙になってしまったり、加齢とともに徐々に減少したりします。これがドライアイです。ドライアイになると、目の乾き、ごろごろ感、充血、目の疲れ、めやにっぽいなどの症状を感じるようになります。また、パソコンなどのモニターを長時間見続けたり、エアコンの使用などにより湿度が下がってしまうと、症状が出やすくなってしまいます。
根本的な治療法はありませんが、点眼により症状の改善が可能です。ドライアイの点眼薬には多くの種類があり、人それぞれ合う点眼薬が違います。自分に合った点眼薬を継続して使用することが重要です。
緑内障
緑内障は、視神経が障害されることにより、徐々に視野が狭くなっていってしまう病気です。一般的に緑内障では、自覚症状はほとんどなく、知らないうちに病気が進行していることが多くあります。視神経の障害はゆっくりとおこり、視野も少しずつ狭くなっていくため、初期の段階では目に異常を感じることはありません。
緑内障に対して、最も重要なことは早期発見・早期治療です。一度障害された視神経を元に戻す方法はなく、病気の進行をくい止めることが目標となります。緑内障の治療は、眼圧を下げることが最も有効とされています。眼圧を下げる治療法としては薬物療法、レーザー治療や手術療法がありますが、基本的にはまず薬物療法から始まります。急性緑内障の場合や薬物療法で眼圧下降が不十分な場合、レーザー治療や手術を行います。
当院では低侵襲で行うことが出来る緑内障手術として、白内障手術と併用して行う緑内障手術(水晶体再建術併用眼内ドレーン挿入術)を行うことが可能です。詳しくは医師にご相談ください。
加齢黄斑変性

加齢黄斑変性は、網膜の中心部である黄斑部が加齢によって異常な組織に変性してしまう病気です。最近日本でも患者さんが増えてきています。黄斑部は視力との関係が深く、黄斑部にわずかでも異常が発生すると、視力低下を起こす可能性があります。症状としては視力低下が主なものですが、加齢黄斑変性で特に起こってくる症状として、物がゆがんで見える変視症、見たいところの中心がみえない中心暗点があります。高齢者、特に50歳以降に多く発症することから、黄斑の加齢による老化現象が主な原因と考えられています。また、食生活の欧米化、喫煙、高血圧、心臓病、栄養状態(ビタミン、β-カロテン、亜鉛などの不足)、遺伝などの関与も報告されています。
治療としては様々なものがありますが、現在は目に抗VEGF薬を注射する治療が一般的です。当院では各種の抗VEGF薬を用意しており、症例に応じて使い分けています。
近視進行抑制

日本では子供の近視が非常に増えてきており、社会問題になっています。2020年の文部科学省学校保健統計調査によると、日本における裸眼視力1.0未満の子どもの割合は、小学生の37.5%、中学生の58.3%、高校生の63.2%であり、40年前の1979年に比べて、小学生では2.1倍、中学生では1.7倍、高校生では1.2倍に増えています。さらに、近視は、大人になってから緑内障や網膜剥離などの目の病気にかかるリスクを高めることがわかっています。
近視が進行してしまった場合、根本的に直す方法はありません。このため、子供のころから近視を発症させない、もしくは近視になっても進行させないことが大変重要です。
近視の原因としては遺伝的要因が強いですが、環境要因も影響します。近くのものを見る作業が多い、暗いところで近くのものを見る、屋外での活動が少ないことは、近視の進行を助長します。現代社会では、スマホやタブレットを見る機会が子供でも非常に多く、注意が必要です。
当院では、自費診療になりますが、マイオピン点眼、または、リジュセアミニ点眼 による近視進行抑制の治療およびオルソケラトロジーによる近進行抑制の治療が可能です。
マイオピン点眼による近視進行抑制
- 1日1回就寝前に点眼する治療になります。
- 近視の進行を平均約60%軽減させると報告されています。
- 近視の進行を抑制することを目的としています。近視が治る治療ではありません。
- 重篤な副作用の報告はありません。
- 自費診療となります。保険診療との併用はできません。マイオピンの処方時に、その他の疾患の検査や薬の処方はできません。
- 詳しくは医師またはスタッフにご相談ください。
リジュセアミニ点眼による近視進行抑制
- 1日1回就寝前に点眼する治療になります。
- 国内で承認された初めての近視進行抑制点眼薬になります。
- 近視の進行を抑制することを目的としています。近視が治る治療ではありません。
- 重篤な副作用の報告はありません。
- 自費診療となります。保険診療との併用はできません。リジュセアミニ点眼の処方時に、その他の疾患の検査や薬の処方はできません。
- 詳しくは医師またはスタッフにご相談ください。
オルソケラトロジーによる近視進行抑制
- 夜寝ている間にハードコンタクトレンズを装着し、朝コンタクトレンズを外す治療です。
- 日中はコンタクトレンズを使用しないため、ご自身でコンタクトレンズの脱着をする必要がありません。そのため小児でも使用可能です。
- 日中の裸眼視力の改善が見込まれます。
- 近視の進行を抑制することを目的としています。近視が治る治療ではありません。
- 自費診療となります。保険診療との併用はできません。オルソケラトロジーの検査時に、その他の疾患の検査や薬の処方はできません。
- 詳しくは医師またはスタッフにご相談ください。
外科・内科
高血圧
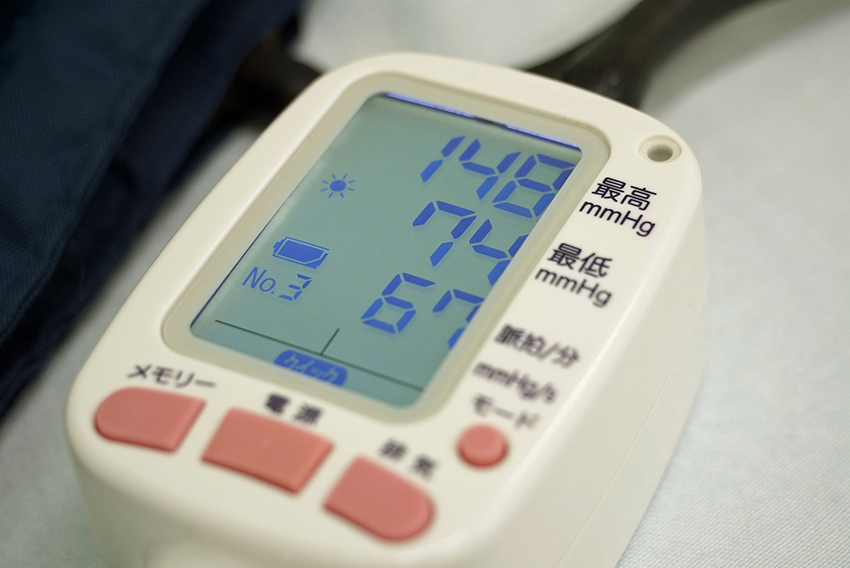
血圧とは、心臓から全身に送り出された血液が血管を押す圧力のことです。心臓が収縮した時の血圧を収縮期血圧(上の血圧)、拡張した時の血圧を拡張期血圧(下の血圧)といいます。上の血圧が140以上または下の血圧が90以上の場合を高血圧といいます。日本人の8-9割が、遺伝性の因子や塩分の摂りすぎ、肥満、喫煙など様々な原因が合わさって生じる本態性高血圧です。これに対し、他の病気が原因で生じる二次性高血圧もあります。
血圧が高い状態が続くと血管の壁が固く狭くなる動脈硬化が生じ、進行すると脳卒中や心臓病、腎臓病などの重大な病気になる危険性が高まります。頭痛やめまいなどの症状があることもありますが、症状がないことが多く、放置すると突然、脳卒中や心筋梗塞などの命に関わる病気になることがあります。
血圧を測ることで診断しますが、血圧は1日の内にも変動があり、様々な条件でも変動します。そのため家で血圧を測ることが大切です。できれば1日2回:朝起きた時(起きて1時間以内、排尿後、朝食前)と寝る前に測定してください。手首に巻くタイプの血圧計は値が不正確になることがありますので、できれば上腕で測定するタイプのものを使用しましょう。病院では普段と環境が違い少し緊張していたり、別の検査などを行うこともあり、血圧が普段と違う値が出ることがあります。また病院に来ると緊張などで血圧が上がる(白衣高血圧)こともあります。最近の研究では、脳卒中や心筋梗塞を予測する方法として、診察室血圧より家庭血圧の方が優れていることが示されています。
減塩や肥満の改善、アルコール量の見直しや定期的な運動、禁煙などで血圧の改善効果が期待できます。これら生活習慣の改善でも血圧が下がらない場合、内服薬による治療を行います。いくつかの種類の薬を併用して飲むことも多くあります。薬は毎日しっかり飲むことが重要ですが、並行して生活習慣の改善に取り組んでいけば、薬をやめることができることもあります。相談しながら頑張って治療していきましょう。
糖尿病

私たちは食事を摂ることでエネルギーを得て、生命を維持しています。食べられた食物は消化され、ブドウ糖として吸収され血液を通して全身に送られます。この血液中のブドウ糖の量のことを血糖値といいます。血糖値が下がりすぎると脳の活動が低下し、生命活動を維持できません。血糖値の低下は、食事や糖質を摂ることで解消されます。一方で血糖値が上がりすぎても様々な異常を来します。この血糖値のコントロールを行っているのが膵臓から分泌されるインスリンです。インスリンは血糖値を下げる働きをしています。このインスリンの作用不足(分泌の低下や感受性の低下など)によって慢性的な高血糖を来す疾患が糖尿病です。
糖尿病は主に1型糖尿病と2型糖尿病に分けられます。1型糖尿病は膵臓のインスリンを分泌する細胞が破壊さることによってインスリンが欠乏して発症します。多くは小児期~思春期に発症します。2型糖尿病はいわゆる“糖尿病”で、日本人の糖尿病の90%以上を占めます。遺伝的な因子と共に、過食や運動不足などの環境因子が加わって、インスリンの作用不足が発生し発症すると考えられています。
糖尿病の症状としては、のどが渇きたくさん水を飲む、たくさんおしっこが出る、体重が減少して疲れやすくなる、などがあります。血糖が高すぎると意識障害(糖尿病性昏睡)を起こすこともあります。また血糖値が増加すると全身の血管を傷つけ、様々な臓器障害を引き起こします。代表的な合併症は、糖尿病性網膜症(失明することもあります)、糖尿病性腎症(腎臓の機能が悪くなり、透析が必要になることもあります)、糖尿病性神経障害(四肢のしびれや痛み、感覚障害など)などです。その他に、全身の動脈硬化を起こして脳卒中や心筋梗塞を起こしたり、足の指が腐る壊疽を起こすこともあります。また感染に弱くなり、感染症にかかり易くなったり、治りにくくなったりします。
治療は様々な種類の血糖を下げる薬を内服したりインスリンの注射を行いますが、毎日の食生活の改善や定期的な運動を行うことが何より大切です。
脂質異常症(高脂血症、高コレステロール血症)

食事で摂取された脂質は消化吸収され、血液中に入ります。血液中では中性脂肪(TG:トリグリセライド)やLDLコレステロール、HDLコレステロールなどとして存在します。これらはエネルギー源として必要なものですが、過剰になると害を及ぼすため、これらのバランスが崩れた状態を脂質異常症(高脂血症)といいます。肝臓はこれら脂質の分解や合成に関与しており、脂質が多いと肝臓に脂肪が蓄積して脂肪肝になります。
LDLコレステロールは「悪玉コレステロール」とも言われ、これが増えると血管の壁にたまって動脈硬化を起こしたり、プラークという塊を作って血液の通りが悪くなります。これにより心筋梗塞や狭心症、脳梗塞などが起きやすくなります。一方でHDLコレステロールは「善玉コレステロール」と言われ、蓄積した余分なコレステロールを肝臓に運んで処理する働きをしています。そのためHDLコレステロールが低いと動脈硬化になりやすくなります。
脂質異常症の原因は、食べすぎや運動不足などの生活習慣が多いですが、生活習慣とは関係なく遺伝的にコレステロールを処理できなかったり処理する能力が低い家族性高コレステロール血症という病気もあります。家族性高コレステロール血症の場合、若いうちから(20代ぐらいから)心筋梗塞などの動脈硬化性の病気を起こりやすくなります。
脂質異常症は自覚症状がほとんどないため、気が付かないうちに動脈硬化が進行して、ある日突然、心筋梗塞や脳卒中などの命に関わる病気を発症するため「サイレントキラー」と言われています。そうならないように、日々の生活習慣を整え、必要であれば内服治療をしっかりと続けることが大切です。
当院では動脈硬化の指標となる血管年齢を測定する検査も可能です。気になる方はお知らせください。
痛風(高尿酸血症)
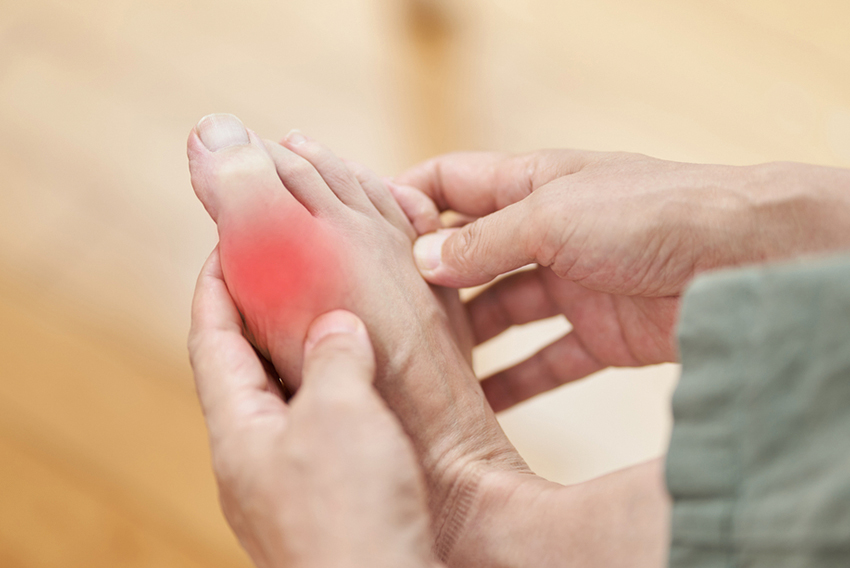
血清尿酸値が7.0mg/dLを超えるものを高尿酸血症といいます。尿酸はプリン体の最終代謝産物で、尿酸の生産が過剰になったり排泄が低下することで、高尿酸血症を起こします。遺伝的な要素もありますが、過食、飲酒、肥満などの環境要因の蓄積で生じます。
高尿酸血症が持続すると関節や腎尿路系に尿酸塩結晶がたまります。痛風は、関節内にたまった尿酸塩結晶に対する反応で炎症が起こり、足の親指の付け根などの関節の腫れや痛みが起こる状態です。風が吹いただけで痛みが出るほど強い痛みが生じます。足の指以外にも膝や手の関節などにも起こります。また尿酸塩結晶の腎臓への蓄積で腎機能障害を来したり、尿酸の排泄が増えることによって尿路結石を産生したりします。
治療は肥満の解消、飲酒制限、水分摂取、運動の継続などの生活習慣の是正が第一です。改善が難しい場合は内服薬で治療しますが、継続して飲み続けることが大切です。
喘息

気管支喘息は、アレルギーなどにより気管支に慢性的な炎症が生じ、それによって気管支の壁がむくみ、気管支を取り囲んでいる筋肉が収縮して気管支が狭くなる病気です。そのため、特徴的なヒューヒュー、ゼーゼーという呼吸音と共に、咳が止まらなくなり呼吸困難が出現します。
またタバコの煙や大気汚染などさまざまな刺激に敏感になり、咳が止まらなくなったり息苦しさが生じます。
治療は炎症を抑えるステロイド剤の吸入や、気管支拡張剤、抗アレルギー剤の内服などを行います。毎日の治療を継続することが大切で、症状が改善しても吸入薬を続けることで慢性的な気道の炎症を抑え、大きな発作を予防する効果があります。
慢性閉塞性肺疾患(COPD)
慢性閉塞性肺疾患(Chronic Obstructive Pulmonary Disease: COPD)とは、タバコの煙を主とする有害物質を長期に吸入曝露することで生じた肺の炎症性疾患で、主に空気を吐く力が障害され、酸素の取り込みや二酸化炭素を排出する機能が低下します。慢性気管支炎や肺気腫と呼ばれてきた病気の総称で、肺の末梢の酸素と二酸化炭素のガス交換を行う肺胞という器官が破壊された状態が肺気腫です。症状は歩行時や階段昇降時の息切れから始まり、悪化すると常に酸素の吸入をしていないと生活できない状態となります。全世界の死亡原因では5位以内に入っており、世界的にも増加傾向にあります。
一度肺胞構造が破壊されると元に戻ることは難しく、治療は病勢の進行を抑えることが中心となりますが、早期に治療をしないと呼吸機能の悪化を招きます。また喫煙を続けると病気の進行が加速するため、禁煙が最も重要です。
睡眠時無呼吸症候群

寝ている間に呼吸が止まること(無呼吸)を繰り返す病気です。完全に呼吸が止まらなくても呼吸が弱くなったり、息苦しさのために目が覚めたりすることもあります。肥満が最大の危険因子で、首の周りの脂肪が増えることで気道が狭くなりやすくなります。また扁桃の肥大や舌が大きいとなりやすく、鼻腔やあごが小さいことも原因になります。
症状はいびき、睡眠中の窒息感とともに目覚めること、日中の過度の眠気や頭痛などがあります。家族などから睡眠中に呼吸が止まっていることを知らされることもあります。睡眠時無呼吸症候群があると睡眠が十分にとれず、日中の作業効率が下がったり、居眠り運転にもつながります。また高血圧、脳卒中、心筋梗塞などを起こす危険性が上がります。
診断は、携帯型の装置を1日つけて眠っていただき、睡眠中の無呼吸やいびきの有無などの睡眠状態の評価を行うことで行います。程度によっては1泊入院して評価することもあります。
治療はCPAP(経鼻的持続陽圧呼吸療法)というマスクを睡眠時に着けて眠ることで行います。マスクから持続的に空気を送り、気道を広げる作用があります。またマウスピースなどを作って装着することもあります。
診断や治療など当院でも可能ですので、睡眠に不安があれば気軽にご相談ください。
気胸
気胸とは、肺に穴が開き、そこから空気が漏れて十分に肺が膨らまなくなってしまう状態のことです。特に誘因なく突然発生する自然気胸や、外傷(交通事故や転倒など)によって発生する外傷性気胸などがあります。自然気胸の多くは肺の嚢胞(bulla)とよばれる空気の袋が破れて生じ、背が高く細長い体型の若い男性に多い傾向にあります。女性では子宮内膜症に伴い月経の前後で発生する、月経随伴性気胸もあります。
症状は突然の呼吸困難と胸痛や、咳などです。
胸部レントゲン検査で診断することができます。
肺癌
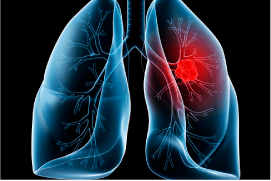
肺癌は肺にできる悪性腫瘍で、部位別のがん死亡率の割合では男性で1位、女性では大腸癌に次いで第2位と、非常に致死率の高い癌です。しかし早期に発見できれば手術により約80%の治癒が期待でき、早期発見が非常に重要になります。
特徴的な症状はありませんが、咳、痰、血痰、発熱、胸痛、呼吸困難などの呼吸器症状をきっかけに発見されることが多いです。
当院では胸部レントゲン検査で肺の異常陰影が疑われれば気管支鏡検査による確定診断まで行っています。
切り傷、やけど、打ち身
切り傷、擦り傷、やけどなどの外科的処置、打ち身(打撲)、捻挫に対するレントゲン検査や処置、感染創に対する切開排膿、アテローム摘出術や陥入爪に対する小手術など、外科的疾患に関しても気軽にご相談ください。
発熱
発熱は感染症や外傷から身を守る反応です。体温が上がると免疫系が活性化され、体の防御機構が高まります。
平熱は人によって個人差があります。日本人の平均は36.5℃前後と言われており、37.0℃を超えても必ずしも、「熱がある」状態とは言えません。日常から体温を計測し、自分の平熱を知ることが大切ですが、一般的には37.5℃を超えたら発熱と考えられます。
発熱の原因は様々ですが、多くは感染症です。かぜ(ウイルスによる上気道感染症)、インフルエンザ、新型コロナウイルス、膀胱炎などの尿路感染症が主ですが、手や足の傷から細菌感染を起こし、蜂窩織炎という化膿性炎症を生じ、発熱することもあります。その際には外科的な傷の処置に加え、点滴加療が必要になります。またアレルギー反応や癌などの病気が隠れていることもあります。
咳
咳(咳嗽)は風邪ウイルスやほこりなど、気道に入ってくる異物や痰を体外に排出しようとする体の防御反応です。痰を伴う湿性咳嗽と伴わない乾性咳嗽があります。
3週間未満で治まるものを急性咳嗽といい、その原因のほとんどは風邪などの急性感染症です。3週間以上続くものを遷延性咳嗽、8週間以上続くものを慢性咳嗽と呼びます。長引く咳の原因には、慢性気管支炎、咳喘息(喘鳴や呼吸困難を伴わない咳が続く)、副鼻腔気管支症候群(後鼻漏、鼻汁や咳払いに伴う湿性咳嗽が持続)、アトピー咳嗽(アトピー素因を伴う乾性咳嗽が続く)、胃食道逆流症などがあり、肺癌も原因の一つです。また、風邪などの上気道感染症の後に咳だけが残り長く続く感冒後咳嗽もあります。
原因を検索し適切な治療をすることで抑えることが可能です。長引く咳を認める場合は一度受診してください。
喘息の診断治療も行っています。
痰
痰(喀痰)は気道粘膜から出される分泌物(気道粘液)で、通常はごく少量のため無意識のうちに飲み込まれています。ところが、アレルギーや細菌、ウイルスの感染が起きると、質、量に変化が生じ、咳により喀出されるため自覚されるようになります。痰の性状は原因によって異なり、細菌感染などに伴う黄色の膿性痰、喘息や慢性気管支炎に伴う粘弾性の高い切れにくい粘液性痰、心不全や肺水腫に伴うさらさらした比較的粘液が少ない漿液性痰、肺癌や気管支拡張症などに伴う血液が混じる血痰などがあります。


